Calculateur du temps de doublement de la hCG
Calculateur du temps de doublement de la hCG bêta
Review et Javascript par Mark A. Curran, M.D. F.A.C.O.G
Vous pouvez utiliser la calculatrice ci-dessous pour calculer le temps de doublement de deux échantillons de hCG bêta en entrant la date de la prise de sang et la valeur de hCG bêta correspondante pour ce jour. Si le taux de hCG diminue, la demi-vie sera calculée.
Pour calculer le temps de doublement de deux échantillons de hCG bêta :
1. Saisissez la date à laquelle le premier test sanguin a été effectué et la valeur bêta HCG pour la date à laquelle l’échantillon a été prélevé
2. Saisissez la date à laquelle le deuxième test sanguin a été effectué et la valeur bêta HCG pour la date à laquelle l’échantillon a été prélevé.
L’ultrasonographie est la méthode privilégiée pour vérifier la présence d’une gestation intra-utérine viable. Un sac gestationnel est généralement observé à 5 semaines, un yolksac à 5 1∕2 semaines, et un embryon avec des battements de cœur à 6 semaines en utilisant l’échographie transvaginale.
Le groupe multi-spécialités de la Société des radiologues en échographie conseille que les résultats diagnostiques d’un échec de grossesse à l’échographie transvaginale comprennent
- «
- Une couronne […]croupe de 7 mm ou plus sans battement cardiaque
- Un diamètre moyen du sac de 25 mm ou plus sans embryon
- Absence d’un embryon avec un battement cardiaque 2 semaines ou plus après un scanthat ayant montré un sac gestationnel sans sac vitellin
- Absence d’un embryon avec un battement cardiaque 11 jours ou plus après un scanthat ayant montré un sac gestationnel avec un sac vitellin
»
Le National Institute for Health and Clinical Excellence recommande » Si un échec de la grossesse est suspecté de rechercher un deuxième avis sur la viabilité de la grossesse et/ou de réaliser un deuxième examen au minimum 7 jours après le premier examen échographique avant de poser un diagnostic. »
Si une femme a un test de grossesse urinaire ou sérique positif et qu’aucune grossesse intra-utérine ou extra-utérine n’est observée à l’échographie transvaginale, elle est considérée comme ayant une grossesse de localisation inconnue qui peut être une grossesse intra-utérine viable précoce, une grossesse intra-utérine non viable ou une grossesse extra-utérine .La valeur d’hCG au-dessus de laquelle on s’attendrait à voir pour la première fois un sac gestationnel intra-utérin à l’échographie dans le cas d’une grossesse normale est appelée le niveau d’hCG discriminatoire .
En présence d’un utérus vide, la probabilité d’une grossesse viable diminue à mesure que le niveau d’hCG augmente . Par exemple, on estime qu’à des taux d’hCG de 2000 à 3000 mUI par millilitre, 2% des grossesses seront viables , 65% seront non viables et 33% seront extra-utérines. À un taux d’hCG supérieur à 3 000 mUI par millilitre, 0,5 % des grossesses seront viables, 66,3 % non viables et 33,2 % ectopiques. Néanmoins, une naissance unique vivante peut toujours avoir lieu, même avec des taux d’hCG supérieurs à 4 000 mUI/mL et en l’absence de résultats échographiques lors de l’examen initial. Le niveau discriminant de hCG est très variable en raison des techniques de dosage de hCG, de la qualité de l’échographie et de l’expérience de l’opérateur. De plus, les gestations multiples auront des niveaux de hCG considérablement plus élevés que les gestations simples avant que les résultats de l’échographie ne deviennent visibles. Bien que divers niveaux discriminants de hCG aient été utilisés pour évaluer le risque de grossesse extra-utérine, il n’y a pas de niveau de hCG établi qui permette de diagnostiquer une grossesse extra-utérine .
Les mesures de la bêta hCG sérique toutes les 48 heures peuvent être utilisées pour aider à déterminer la viabilité des grossesses intra-utérines précoces et pour aider à la prise en charge des grossesses de localisation inconnue chez les patientes stables sur le plan hémodynamique « Le taux d’augmentation attendu est de 49% pour un taux d’hCG initial inférieur à 1 500 mUI/mL, de 40% pour un taux d’hCG initial de 1 500 à 3 000 mUI/mL et de 33% pour un taux d’hCG initial supérieur à 3 000 mUI/mL » .
Morse et ses collègues (2012) de l’école de médecine de l’Université de Pennsylvanie recommandent de s’attendre à ce que le taux de hCG bêta pour une grossesse intra-utérine réussie augmente d’au moins 35 % en deux jours. Un taux d’augmentation plus lent suggère la possibilité d’une fausse couche ou d’une grossesse extra-utérine. Pour les femmes qui font une fausse couche, la bêta hCG doit baisser de 36 à 47 % en deux jours. Une chute plus lente est le signe d’une grossesse extra-utérine. Environ21% des grossesses ectopiques (grossesses implantées en dehors de l’utérus)ont une augmentation de la hCG similaire à une grossesse intra-utérine et 8% des grossesses ectopiques ont une chute de la hCG similaire à une fausse couche. Morse et ses collègues concluent que les valeurs d’hCG en série doivent être utilisées en combinaison avec le jugement clinique, l’évaluation des symptômes et la répétition des échographies si nécessaire.
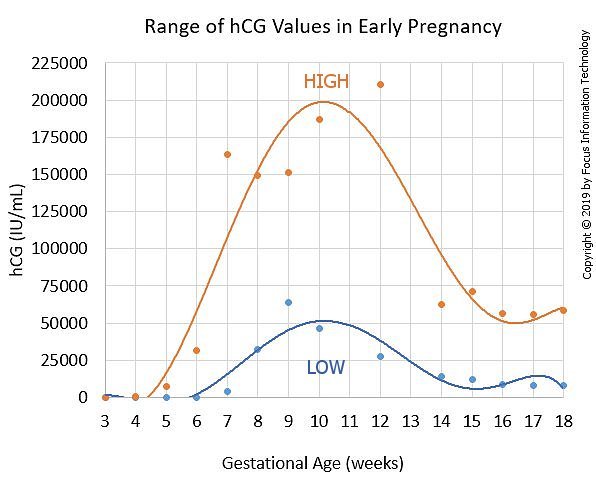
Les fourchettes de référence pour la hCG bêta (en utilisant l’analyseur Roche Cobas®) au cours de la première moitié de la grossesse sont indiquées ci-dessous/font
| semaine de Gestation | Beta Human Chorionic Gonaotropin (mIU/mL) |
 Cliquez ici pour afficher le graphique dans une nouvelle fenêtre |
| 3 | 6 – 71 | |
| 4 | 10 – 750 | |
| 5 | 217 – 7138 | |
| 6 | 158 – 31795 | |
| 7 | 3697 – 163563 | |
| 8 | 32065 – 149571 | |
| 9 | 63803 – 151410 | |
| 10 | 46509 – 186977 | |
| 12 | 27832 – 210612 | |
| 14 | 13950 – 62530 | |
| 15 | 12039 – 70971 | |
| 16 | 9040 – 56451 | |
| 17 | 8175 – 55868 | |
| 18 | 8099 – 58176 |
1.Perte de grossesse précoce.ACOG Practice Bulletin No. 200. American College of Obstetricians and Gynecologists. Obstet Gynecol 2018;132:e197-207.
2. Doubilet PM, Benson CB, Bourne T, Blaivas M, Barnhart KT, Benacerraf BR, et al. Critères diagnostiques de la grossesse non viable au début du premier trimestre. Society of Radiologists in Ultrasound Multispecialty Panel on Early First Trimester Diagnosis of Miscarriage and Exclusion of a Viable Intrauterine Pregnancy. N Engl J Med 2013;369:1443-51.
3. National Institute for Health and Clinical Excellence. Grossesse ectopiqueet fausse-couche : diagnostic et prise en charge initiale en début de grossesse de la grossesse ectopique et de la fausse-couche. NICE Clinical Guideline 126.Manchester (UK) : NICE ; 2012. Disponible à :https://www.nice.org.uk/guidance/ng126/resources/ectopic-pregnancy-and-miscarriage-diagnosis-and-initial-management-pdf-66141662244037.Retrieved 25 juillet 2019. (Niveau III)
4.Doubilet PM, BensonCB.Nouvelles preuves contre la fiabilité du niveau discriminant de la chorionicgonadotropine humaine.
J Ultrasound Med. 2011Dec;30(12):1637-42. PMID : 22123998
5. Grossesse ectopique tubaire.Bulletin de pratique de l’ACOG n° 193. Collège américain des obstétriciens et gynécologues. Obstet Gynecol 2018;131:e91-103.
6. Barnhart KT, et al. Différences dans la hausse de la gonadotrophine chorionique humaine sérique en début de grossesse selon la race et la valeur à la présentation. ObstetGynecol. 2016 Sep;128(3):504-11.PMID : 27500326
7.Morse CB, et. Al., Performance des courbes de gonadotrophine chorionique humaine chez les femmes à risque de grossesse extra-utérine : exceptions aux règles. Fertil Steril. 2012 Jan;97(1):101-6.e2.PMID:22192138
8. Gonadotrophine chorionique humaine (hCG) sur Elecsys 1010/2010 et Modular AnalyticsE170 Indianapolis,Ind;Roche
Tous les calculs doivent être confirmés avant utilisation. Les résultats suggérés ne remplacent pas le jugement clinique. Ni perinatology.com ni aucune autre partie impliquée dans la préparation ou la publication de ce site ne peut être tenu responsable de tout dommage spécial, consécutif ou exemplaire résultant en tout ou en partie de l’utilisation par un utilisateur de ce matériel ou de la confiance qu’il lui accorde.
.