5 błędów, które powodują nieprawidłowe odczyty ciśnienia krwi
Pielęgniarki i lekarze często spierają się o różnice pomiędzy odczytami z mankietu linii tętniczej i nieinwazyjnego pomiaru ciśnienia krwi (NIBP). Znowelizowane wytyczne dotyczące leczenia nadciśnienia tętniczego podniosły progi diagnozowania i leczenia nadciśnienia, powodując dalsze dyskusje i kontrowersje.
Aby jak najlepiej wykorzystać urządzenia do pomiaru ciśnienia krwi, warto zapoznać się z ich działaniem i poznać prawdopodobne źródła błędów, które mogą wpływać na odczyty. Pobierz jedną kartkę z tymi wskazówkami, aby mieć je zawsze przy sobie.
Najczęstsze błędy w odczytach ciśnienia krwi to:
- Użycie mankietu o niewłaściwym rozmiarze
- Nieprawidłowe ułożenie pacjenta
- Nieprawidłowe założenie mankietu
- Normalne uprzedzenie do odczytu
- Nieuwzględnienie jednostek elektronicznych
Oto, co wielu z nas robi źle, i jak prawidłowo dokonywać pomiaru ciśnienia krwi:
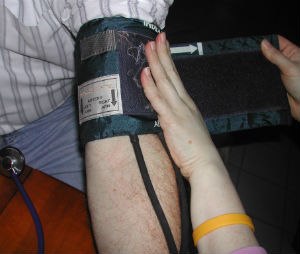
Używasz mankietu o niewłaściwym rozmiarze
Najczęstszym błędem podczas używania urządzeń do pośredniego pomiaru ciśnienia krwi jest używanie mankietu o niewłaściwym rozmiarze. Zbyt duży mankiet daje fałszywie niskie odczyty, podczas gdy zbyt mały mankiet daje fałszywie wysokie odczyty.
American Heart Association publikuje wytyczne dotyczące pomiaru ciśnienia krwi, zalecając, aby długość i szerokość pęcherza (nadmuchiwanej części mankietu) wynosiły odpowiednio 80% i 40% obwodu ramienia. Większość lekarzy uważa, że mierzenie obwodu pęcherza i ramienia jest zbyt czasochłonne, więc tego nie robią.
Najbardziej praktycznym sposobem szybkiego i prawidłowego doboru rozmiaru mankietu do pomiaru ciśnienia tętniczego jest wybranie mankietu, który pokrywa dwie trzecie odległości między łokciem a ramieniem pacjenta. Posiadanie co najmniej trzech rozmiarów mankietów (duży dla dorosłych, zwykły dla dorosłych i pediatryczny) będzie pasować na większość dorosłych pacjentów. Jeśli często leczysz pacjentów pediatrycznych, potrzebujesz kilku mniejszych rozmiarów.
Dźwięki Korotkowa to dźwięki słyszalne przez stetoskop podczas opróżniania mankietu. Występują one w 5 fazach:
- I – pierwsze wykrywalne dźwięki, odpowiadające pojawieniu się wyczuwalnego pulsu
- II – dźwięki stają się bardziej miękkie, dłuższe i mogą czasami przejściowo zanikać
- III – zmiana dźwięków na dudniące (najgłośniejsze)
- IV – zmiana intensywności dźwięku i dźwięki stają się stłumione
- V – dźwięki zanikają
W swoich wytycznych z 1967r, AHA zalecało, aby klinicyści rejestrowali skurczowe ciśnienie tętnicze na początku I fazy i rozkurczowe ciśnienie tętnicze na początku IV fazy dźwięków Korotkowa. W wytycznych z 1981 roku zalecenie dotyczące rozkurczowego ciśnienia tętniczego zmieniono na początek fazy V .
Nieprawidłowo ułożyłeś ciało pacjenta
Drugim najczęstszym błędem w pomiarze ciśnienia tętniczego jest nieprawidłowe ułożenie kończyn. Aby dokładnie ocenić przepływ krwi w kończynie, należy wyeliminować wpływ grawitacji.
Standardowym poziomem odniesienia dla pomiaru ciśnienia krwi jakąkolwiek techniką – pośrednią lub bezpośrednią – jest poziom serca. W przypadku stosowania mankietu, ramię (lub noga), na które zakładany jest mankiet, musi znajdować się w połowie wysokości serca. Pomiar ciśnienia tętniczego na kończynie położonej powyżej poziomu serca da fałszywie niskie wartości ciśnienia tętniczego, podczas gdy fałszywie wysokie odczyty zostaną uzyskane, gdy kończyna zostanie położona poniżej poziomu serca. Błędy mogą być znaczne – zwykle 2 mmHg na każdy centymetr kończyny położonej powyżej lub poniżej poziomu serca.
Pozycja siedząca, wyprostowana, zapewnia najdokładniejsze pomiary ciśnienia krwi, tak długo jak ramię, na którym dokonywany jest pomiar pozostaje przy pacjencie. Pacjenci leżący na boku lub w innych pozycjach mogą mieć problemy z dokładnym pomiarem ciśnienia. Aby prawidłowo ocenić ciśnienie tętnicze u pacjenta leżącego na boku, podczas pomiaru ciśnienia należy trzymać mankiet mankietu na wysokości połowy serca. W przypadku pacjentów siedzących należy pamiętać o pozostawieniu ramienia przy boku pacjenta.
Przetworniki ciśnienia tętniczego są narażone na podobne niedokładności, jeśli przetwornik nie jest umieszczony w połowie wysokości serca. Miejsce to, określane jako oś flebostatyczna, znajduje się na przecięciu czwartej przestrzeni międzyżebrowej i połowy klatki piersiowej (w połowie odległości między przednią i tylną powierzchnią klatki piersiowej).
Należy pamiętać, że linia środkowo-osiowa często nie znajduje się na poziomie połowy klatki piersiowej u pacjentów z kifozą lub COPD i dlatego nie powinna być używana jako punkt orientacyjny. Nieprawidłowe wypoziomowanie jest głównym źródłem błędów w bezpośrednim pomiarze ciśnienia – każdy centymetr nieprawidłowo wypoziomowanego przetwornika powoduje błąd pomiaru o 1,86 mmHg. W przypadku wartości powyżej osi flebostatycznej, raportowane wartości będą niższe niż rzeczywiste; w przypadku wartości poniżej osi flebostatycznej, raportowane wartości będą wyższe niż rzeczywiste.
Nieprawidłowo założono mankiet
Standardowym miejscem założenia mankietu do pomiaru ciśnienia krwi jest górna część ramienia przy użyciu mankietu założonego na gołą skórę, ze stetoskopem umieszczonym w zgięciu łokciowym nad tętnicą ramienną.
Pacjent powinien siedzieć, z ramieniem podpartym na wysokości połowy serca, z nogami nieprzymkniętymi i nie powinien rozmawiać. Pomiary mogą być dokonywane w innych miejscach, takich jak nadgarstek, palce, stopy i łydki, ale dadzą różne odczyty w zależności od odległości od serca.
Średnie ciśnienie, co ciekawe, niewiele różni się pomiędzy aortą a tętnicami obwodowymi, podczas gdy ciśnienie skurczowe wzrasta, a rozkurczowe maleje w bardziej odległych naczyniach.
Krzyżowanie nóg zwiększa skurczowe ciśnienie krwi o 2 do 8 mm Hg. U około 20% populacji różnice ciśnienia pomiędzy prawym i lewym ramieniem wynoszą więcej niż 10 mmHg. W przypadkach, gdy obserwuje się znaczące różnice, decyzje o leczeniu powinny być podejmowane na podstawie wyższego z dwóch ciśnień.
Twoje odczyty wykazują 'uprzedzenia'
Uprzedzenie do normalnych odczytów znacząco przyczynia się do niedokładności w pomiarach ciśnienia krwi. Bez wątpienia byłbyś podejrzliwy, gdyby kolega z EMT podał ciśnienie krwi 120/80 u trzech pacjentów z rzędu. Jako istoty nawykowe, ludzie oczekują, że będą słyszeć dźwięki o określonych porach i kiedy zewnętrzne zakłócenia utrudniają uzyskanie ciśnienia krwi, istnieje znaczna tendencja do „słyszenia” normalnego ciśnienia krwi.
Niedociśnienie ortostatyczne jest definiowane jako spadek skurczowego ciśnienia krwi o 20 mm Hg lub więcej, lub rozkurczowego ciśnienia krwi o 10 mm Hg lub więcej, mierzony po trzech minutach spokojnego stania.
Są okoliczności, kiedy pomiar ciśnienia krwi jest po prostu niemożliwy. Przez wiele lat wytyczne dotyczące resuscytacji po urazie wskazywały, że przybliżoną ocenę skurczowego ciśnienia tętniczego (SBP) można wykonać na podstawie oceny pulsu. Uważano, że obecność tętna promieniowego koreluje z SBP wynoszącym co najmniej 80 mm Hg, tętno udowe z SBP wynoszącym co najmniej 70, a wyczuwalne tętno szyjne z SBP powyżej 60. W ostatnich latach badania z zakresu chirurgii naczyniowej i urazowej wykazały, że metoda ta słabo odzwierciedla rzeczywiste ciśnienie tętnicze krwi.
Hałas jest czynnikiem, który również może zakłócać pomiar ciśnienia tętniczego. Wiele jednostek ALS posiada urządzenia dopplerowskie, które mierzą przepływ krwi za pomocą fal ultradźwiękowych. Jednostki dopplerowskie wzmacniają dźwięk i są przydatne w środowiskach o wysokim poziomie hałasu.
Pompowanie palpacyjne lub uzyskanie wartości skurczowej przez uciskanie dystalnego odcinka tętna podczas opróżniania mankietu ciśnieniomierza zazwyczaj mieści się w zakresie 10-20 mmHg od odczytu osłuchowego. Pulsoksymetr może być również użyty do pomiaru powrotu przepływu krwi podczas opróżniania mankietu ciśnieniomierza i jest równie dokładny jak ciśnienie uzyskane przez osłuchiwanie.
W przypadku pacjentów z urządzeniami wspomagającymi krążenie, które wytwarzają przepływ niepulsacyjny, takimi jak urządzenia wspomagające pracę lewej komory (LVAD), jedyny pośredni sposób pomiaru przepływu wymaga użycia dopplera.
Powrót sygnałów przepływu nad tętnicą ramienną podczas opróżniania mankietu ciśnieniowego u pacjenta z LVAD oznacza średnie ciśnienie tętnicze (MAP). Normalne MAP u dorosłych wynosi od 70 do 105 mmHg, ale LVAD nie działają optymalnie przy większym obciążeniu następczym, dlatego średnie ciśnienie poniżej 90 jest często pożądane.
Ubranie, dostęp do pacjenta i rozmiar mankietu to przeszkody, które często uniemożliwiają konwencjonalny pomiar ciśnienia tętniczego. Należy rozważyć zastosowanie alternatywnych miejsc pomiaru, takich jak umieszczenie mankietu na ramieniu pacjenta powyżej nadgarstka podczas osłuchiwania lub omacywania tętnicy promieniowej. Jest to szczególnie przydatne u pacjentów bariatrycznych, u których nie ma możliwości założenia mankietu o odpowiednim rozmiarze na ramię. W podobny sposób można wykorzystać udo lub dolną część nogi (w połączeniu z punktem pomiaru tętna położonym dystalnie od mankietu).
Wszystkie te lokalizacje są rutynowo używane do monitorowania ciśnienia tętniczego w warunkach szpitalnych i generalnie dają wyniki tylko nieznacznie różniące się od tradycyjnych pomiarów na ramieniu.
Nie uwzględniasz poprawnie urządzeń elektronicznych
Elektroniczne urządzenia do pomiaru ciśnienia krwi, zwane również urządzeniami do nieinwazyjnego pomiaru ciśnienia krwi (NIBP), wyczuwają zmiany ciśnienia powietrza w mankiecie spowodowane przepływem krwi przez mankiet. Czujniki szacują średnie ciśnienie tętnicze (MAP) oraz tętno pacjenta. Oprogramowanie urządzenia wykorzystuje te dwie wartości do obliczenia skurczowego i rozkurczowego ciśnienia tętniczego.
Aby zapewnić dokładność urządzeń elektronicznych, ważne jest, aby sprawdzić wyświetlany puls z rzeczywistym pulsem pacjenta. Różnice większe niż 10 procent poważnie zmienią obliczenia urządzenia i spowodują wyświetlenie na ekranie nieprawidłowych wartości ciśnienia skurczowego i rozkurczowego.
Zważywszy, że MAP jest jedynym ciśnieniem mierzonym przez NIBP i że MAP zmienia się w niewielkim stopniu w całym organizmie, rozsądnie jest używać tej liczby do podejmowania decyzji dotyczących leczenia.
Normalne MAP u dorosłych waha się od 70 do 105 mmHg. Nerki, jako narząd najbardziej wrażliwy na ciśnienie, wymagają zwykle MAP powyżej 60, aby pozostać przy życiu, a nieodwracalne uszkodzenie następuje po 20 minutach poniżej tej wartości u większości dorosłych. Ponieważ indywidualne wymagania różnią się, większość klinicystów uważa MAP równe 70 za rozsądną dolną granicę dla swoich dorosłych pacjentów.
Większe wykorzystanie urządzeń NIBP, w połączeniu z uznaniem, że wyświetlane przez nie wartości skurczowe i rozkurczowe są obliczane, podczas gdy w rzeczywistości mierzona jest tylko średnia, doprowadziły do tego, że klinicyści zwracają znacznie większą uwagę na MAP niż w przeszłości. Wiele postępowych zestawów zleceń szpitalnych oraz protokołów przedszpitalnych BLS i ALS zaczęło traktować MAP raczej niż ciśnienie skurczowe.
Wreszcie, szczególnie w środowisku transportu w stanie krytycznym, świadczeniodawcy napotkają pacjentów ze znacznymi różnicami między wartościami ciśnienia mierzonymi za pomocą NIBP (pośrednie) i linii tętniczej (bezpośrednie).
W przeszłości, w zależności od stanu pacjenta, świadczeniodawcy wybierali jedno urządzenie pomiarowe zamiast drugiego, często bez jasnego uzasadnienia, poza przekonaniem, że wybrane urządzenie dostarcza dokładniejszych informacji o ciśnieniu krwi.
W 2013 roku grupa badaczy z oddziałów intensywnej terapii opublikowała analizę 27 022 jednoczesnych pomiarów art-line i NIBP uzyskanych u 852 pacjentów . Porównując odczyty a-line i NIBP, badacze byli w stanie określić, że w stanach hipotensyjnych NIBP znacznie zawyżało skurczowe ciśnienie krwi w porównaniu z linią tętniczą, a różnica ta zwiększała się wraz z narastaniem hipotensji u pacjentów.
W tym samym czasie, średnie ciśnienie tętnicze (MAP) konsekwentnie korelowało pomiędzy urządzeniami a-line i NIBP, niezależnie od ciśnienia. Autorzy sugerują, że MAP jest najdokładniejszą wartością do wyznaczania trendów i leczenia, niezależnie od tego, czy ciśnienie tętnicze jest mierzone za pomocą linii tętniczej czy NIBP. Dodatkowo, potwierdzając wcześniejsze przypuszczenia dotyczące parametrów ostrego uszkodzenia nerek (AKI) i śmiertelności, autorzy zauważyli, że MAP poniżej 60 mmHg było konsekwentnie związane zarówno z AKI, jak i zwiększoną śmiertelnością.
Od 1930 roku pomiar ciśnienia tętniczego jest powszechnie akceptowanym narzędziem oceny układu sercowo-naczyniowego. Nawet w często niekorzystnych warunkach spotykanych w środowisku przedszpitalnym lub transportowym, świadczeniodawcy mogą dokładnie zmierzyć ciśnienie krwi, jeśli rozumieją zasady przepływu krwi i wspólne źródła, które wprowadzają błąd do procesu pomiaru.
Wskazówki dotyczące oceny ciśnienia krwi
Kontynuuj naukę o ocenie ciśnienia krwi, czytając, jak złagodzić niedokładności NIBP i osłuchiwania, obserwując przebieg pletyzmografii na pulsoksymetrze i notując średnie ciśnienie tętnicze.
Czytaj dalej: Dowiedz się, jak odczytać MAP.
1. James PA, Oparil S, Carter BL, et al. 2014 Evidence-Based Guideline for the Management of High Blood Pressure in Adults: Report From the Panel Members Appointed to the Eighth Joint National Committee (JNC 8). JAMA. 2014;311(5):507-520. (Available at: http://jama.jamanetwork.com/article.aspx?articleid=1791497)
2. Pickering TG, Hall JE, Appel LJ, et al. AHA Scientific Statement: Recommendations for blood pressure measurement in humans and experimental animals, part 1: blood pressure measurement in humans. Hypertension. 2005; 45: 142-161. (Dostępne pod adresem: https://hyper.ahajournals.org/content/45/1/142.full)
3. Deakin CD, Low JL. Accuracy of the advanced trauma life support guidelines for predicting systolic blood pressure using carotid, femoral, and radial pulses: observational study. BMJ. 2000; 321(7262): 673-674. (Available at: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC27481/)
4. Lehman LH, Saeed M, Talmor D, Mark R, Malhotra A. Methods of blood pressure measurement in the ICU. Crit Care Med. 2013;41:34-40.
Ten artykuł, pierwotnie zamieszczony 9 kwietnia 2014 r., został zaktualizowany.
3.